Dekubitus: Definition, Risikofaktoren & Behandlung
Inhaltsverzeichnis
Verwandte Artikel
Dekubitus: Definition
Ob Dekubitalulcus, Druckgeschwür oder Wundliegen – alle Bezeichnungen beschreiben den sogenannten Dekubitus.(1)
Hierbei handelt es sich um eine Druckstelle, die durch langanhaltenden Druck auf das Hautgewebe entsteht. Bleibt sie unbehandelt, kann aus ihr eine offene Wunde werden. Besonders anfällig sind Körperstellen, an denen Knochenvorsprünge dicht unter der Haut liegen, die weder durch Fett noch durch Muskeln geschützt werden.
Personen, die bewegungseingeschränkt oder bettlägerig sind, haben ein stark erhöhtes Dekubitus-Risiko.(2)
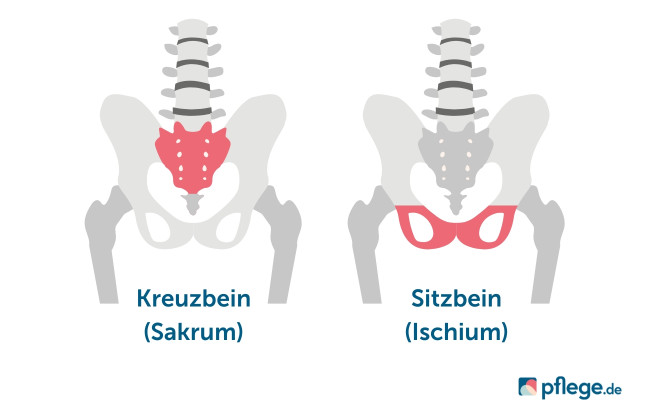
Am häufigsten entsteht ein Dekubitus in Rückenlage, nämlich über dem Kreuzbein, am Gesäß sowie an den Fersen. Bei querschnittsgelähmten Personen sind vor allem das Sitzbein und das Kreuzbein betroffen.(3)
Lage vom Kreuzbein und Sitzbein beim Menschen (Anatomie), © pflege.de
Dekubitus-Symptome
Die klassischen Symptome eines Dekubitus sind meist spürbar wie sichtbar.
Ein Dekubitus kann
- Schmerzen an der betroffenen Stelle verursachen.
- eine rote oder violette Haut an der betroffenen Stelle hervorrufen.
- sich durch eine Haut äußern, die im Vergleich zur umliegenden Haut dünner und weicher ist.
- die Haut einreißen und eine offene, großflächige Wunde bilden.
Entstehung und Ursachen von Dekubitus
Die Ursache für Dekubitus liegt immer in einer verminderten Durchblutung der Haut. Doch wie genau entsteht ein Dekubitus? Facharzt für Haut- und Geschlechtskrankheiten Prof. Dr. med. Matthias Augustin erklärt es Ihnen.
Ein Dekubitus entsteht, wenn auf ein begrenztes Areal Druck ausgeübt wird im darunter liegenden Gewebe. Wie schnell sich ein solches Druckgeschwür entwickelt, ist von Fall zu Fall unterschiedlich. Da die oberste Hautschicht (Oberhaut) weder Blutgefäße noch Nerven besitzt, kann sie Druck relativ lange standhalten, bevor sie Schaden nimmt. Ein Dekubitus entsteht daher zuerst in den tieferen Schichten wie Muskulatur oder Fettgewebe und wird erst später auf der Haut sichtbar.

Dekubitus: Druck, Scherkräfte und Dauer
Drei Faktoren spielen bei einer Dekubitus-Entstehung zusammen:
- Druck (Auflagedruck) und Scherkräfte
- Dauer (Druckverweildauer) und Intensität
- Disposition (Risikofaktoren)
Zu hohe Druckbelastung
Ein Dekubitus entsteht dann, wenn die Druckbelastung zu hoch ist beziehungsweise das Gewebe dem Druck nicht mehr standhalten kann. Dabei ist es unerheblich, ob kurzzeitig starker Druck oder über längere Zeit leichter Druck auf die Haut ausgeübt wird.
Die Medizin unterscheidet zwischen zwei Arten von Druck:
- Druck von außen: Zum Beispiel durch Falten im Bettlaken oder der Kleidung, Schienen, Katheter oder Sonden
- Druck von innen: Zum Beispiel bei Knochen, die kaum von Fett- und Muskelgewebe umgeben sind
Reibung und Scherkräfte
Wenn dann noch Reibung, etwa durch Stoffe oder Infusionsleitungen, und Scherkräfte dazu kommen, können die betroffenen Hautpartien darunter leiden. Durch den Druck kann die Haut nicht mehr ausreichend mit Sauerstoff und Nährstoffen versorgt werden und es kommt zur Minderdurchblutung und damit zur Entstehung eines Dekubitus. Bei zu langem oder zu starkem Druck sterben die Zellen letztendlich ab. Dieser Gewebetod wird in der Medizin als „Nekrose“ bezeichnet.
Dekubitus-Entstehung, © Paul Hartmann AG
Risikofaktoren für Dekubitus
Es gibt verschiedene Faktoren, die das individuelle Risiko für einen Dekubitus erhöhen können. Diese speziellen Faktoren werden als Risikofaktoren bezeichnet. Bei einem Dekubitus gibt es bestimmte Personengruppen, die besonders gefährdet sind. Darüber hinaus spielen mehrere individuelle und umweltbezogene Faktoren eine Rolle.
Besonders gefährdete Personengruppen
Grundsätzlich besteht ein Dekubitusrisiko bei Menschen, die die meiste Zeit ihres Tages liegen oder sitzen. Dies kann vor allem auf Personen zutreffen, die aufgrund einer Erkrankung oder Behinderung bettlägerig sind oder im Rollstuhl sitzen müssen.
Aber auch Menschen, die stark übergewichtig oder stark untergewichtig sind, haben ein höheres Dekubitus-Risiko.
Bei Neugeborenen und Kindern sind die Ursachen für die Entstehung eines Dekubitus etwas anders gelagert als bei Erwachsenen: Ihre Haut ist besonders zart und empfindlich und sie können Druck nicht wahrnehmen und sich auch nicht entsprechend äußern. Daher haben auch sie ein erhöhtes Dekubitus-Risiko.(4)
Die Dekubitus-Risikofaktoren bei Erwachsenen sind umfassender und lassen sich nach sogenannten intrinsischen und extrinsischen Risikofaktoren aufteilen.(5)
Intrinsische Risikofaktoren für Dekubitus
Intrinsische beziehungsweise innere Dekubitus-Risikofaktoren hängen mit dem Individuum selbst zusammen und können folgende Aspekte betreffen:(5)
- Körperlicher und seelischer Zustand
- Bewegungsmangel bis Bewegungseinschränkungen (beispielsweise bei Bettlägerigkeit oder Querschnittslähmung)
- Erkrankungen (zum Beispiel Arthrose, Rheumatoide Arthritis, Diabetes mellitus, Herzschwäche)
- Sensibilitätsstörungen / Lähmungen (zum Beispiel nach einem Schlaganfall)
- Infekte
- Erhöhte Hautfeuchtigkeit
- Hautschäden (zum Beispiel durch Feuchtigkeit, Inkontinenz, Pergamenthaut bei Behandlung mit Kortison oder unzureichende Pflege der Haut im Alter)
- Höheres Lebensalter
- Starkes Übergewicht (Adipositas) und Untergewicht (Kachexie)
- Mangelernährung und Flüssigkeitsmangel (Dehydration)
Extrinsische Risikofaktoren für Dekubitus
Extrinsische beziehungsweise äußere Dekubitus-Risikofaktoren hängen mit der Umwelt zusammen und betreffen unter anderem:(5)
- Positionierung (veraltet: Lagerung)
- Scherkräfte durch Hebe- und Positionierungstechniken
- Druck und/oder Reibung durch Katheter und Sonden
- Medikamenteneinnahme
- Druck und/oder Reibung durch Verbände und Fixierungen
- Druck durch harte Auflageflächen
Unterschied: Primäre und sekundäre Risikofaktoren für Dekubitus
Es kann sein, dass Sie in der Fachliteratur einer weiteren Unterscheidung begegnen, nach denen die Risikofaktoren für einen Dekubitus gruppiert werden, nämlich den sogenannten primären und sekundären Risikofaktoren. Auch diese Aufteilung ist schnell erklärt:(6)
- Primäre Risikofaktoren bei Dekubitus betreffen das Ausmaß an Mobilität einer Person. Der Grund: Eine eingeschränkte Mobilität ist in den meisten Fällen der Ausgangspunkt für einen Dekubitus. Faktoren, die zu einer eingeschränkten Mobilität führen, wie etwa eine Narkose oder Lähmungen, stehen also im direkten Zusammenhang mit der Krankheitsentstehung von Dekubitus.
- Sekundäre Risikofaktoren bei Dekubitus betreffen die Leistungsfähigkeit der Haut. Der Grund: Ist die Haut beeinträchtigt, kann sie bei einwirkendem Druck keinen ausreichenden Widerstand leisten. In der Folge besteht ein erhöhtes Risiko für Dekubitus. Faktoren, die die Haut beeinträchtigen, wie etwa Rauchen oder bestimmte Erkrankungen, begünstigen in der Folge also auch die Krankheitsentstehung eines Dekubitus.
Prädilektionsstellen für Dekubitus: Gefährdete Körperstellen
Beim permanenten Liegen oder Sitzen sind einige Körperstellen für ein Wundliegen besonders gefährdet. Sogenannte Prädilektionsstellen bezeichnen Körperteile, an denen ein bestimmtes Krankheitsbild bevorzugt auftritt. Die nachfolgende Grafik zeigt Ihnen die typischen Prädilektionsstellen für einen Dekubitus.

- Ohren
- Hinterkopf
- Schultergelenk und Schulterblatt
- Wirbelsäule
- Ellenbogen
- Beckenkamm
- Sitzbein
- Kniegelenk
- Fersen
- Fußknöchel
Je nach Lage beziehungsweise Position im Liegen oder Sitzen können verschiedene Körperteile für einen Dekubitus gefährdet sein.
Im Folgenden geben wir Ihnen einen Überblick über alle Körperstellen, auf die – je nach Lage beziehungsweise Position – Druck einwirkt, wodurch möglicherweise ein Dekubitus entstehen kann.
Dekubitus gefährdete Körperstellen in Rückenlage
In Rückenlage sind folgende Körperstellen für einen Dekubitus gefährdet:
- Hinterhauptknochen (auch Hinterhauptsbein)
- Schulterblätter
- Dornfortsätze
- Steißbein / Kreuzbein / Sitzbein / Po / Analfalte
- Fersen
Dekubitus gefährdete Körperstellen in Bauchlage
In Bauchlage sind folgende Körperstellen für einen Dekubitus gefährdet:
- Stirn
- Jochbein
- Schultergelenke
- Brustbein / Brust
- Ellenbogen
- Darmbeinstachel
- Kniescheiben
- Fußspitzen
Dekubitus gefährdete Körperstellen in Seitenlage (90-Grad-Lage)
In Seitenlage sind folgende Körperstellen für einen Dekubitus gefährdet:
- Jochbein
- Ohr
- Schultergelenk
- Rippen
- Ellenbogen
- Großer Rollhügel
- Kniegelenke
- Wadenbein
- Seitliche Knöchel
Dekubitus gefährdete Körperstellen im Sitzen
Im Sitzen sind folgende Körperstellen für einen Dekubitus gefährdet:
- Hinterkopf
- Schulterblätter
- Dornfortsätze
- Ellenbogen
- Sitzbeinhöcker
- Fersen
Risikoeinschätzung bei Dekubitus: Braden-Skala bei Dekubitus
Die amerikanischen Pflegewissenschaftlerinnen Barbara J. Braden und Nancy Bergstrom entwickelten im Jahr 1987 die sogenannte Braden-Skala, um das individuelle Dekubitusrisiko professionell einzuschätzen. Hierbei handelt es sich um ein Punktesystem, mit dem die Druckeinwirkung sowie Gewebetoleranz eines Dekubitus-gefährdeten Menschen bewertet werden soll. Dabei werden folgende sechs Faktoren mithilfe einer Skala näher beurteilt:
- Sensorisches Empfindungsvermögen
- Hautfeuchtigkeit
- Körperliche Aktivität
- Mobilität
- Ernährungsverhalten
- Reibungs- und Scherkräfte
Festzuhalten ist: Dekubitusrisiko-Skalen gehören in die Hände von Experten, denn die Punktevergabe ist nicht immer ganz einfach. Nur bei richtiger Anwendung kann eine Skala auch sehr gut bei der Verlaufskontrolle helfen. Zudem muss jeder Patient individuell und ganzheitlich betrachtet werden.
Weitere Skalen, die für die Einschätzung eines Dekubitusrisikos bekannt sind, sind die Norton-Skala oder die Waterlow-Skala.
Nach dem Expertenstandard des Deutschen Netzwerks für Qualitätsentwicklung in der Pflege (DNQP) werden diese Skalen allerdings nicht mehr im Rahmen der routinemäßigen Anwendung empfohlen, da sie keine zuverlässige Aussage bieten.(4)
Fingertest bei Dekubitus
Nicht jede Rötung ist ein Dekubitus – aber jeder Dekubitus beginnt mit einer Rötung. Deshalb ist der sogenannte Fingertest, auch als Drucktest bekannt, so wichtig:
Drücken Sie mit einem Finger auf die gerötete Hautpartie und achten Sie auf folgende Zeichen:
Wenn die Rötung bleibt, müssen Sie von einem Dekubitus ausgehen und sofort dafür sorgen, dass die Hautstelle von jeglichem Druck entlastet wird. Benachrichtigen Sie bitte einen Arzt, der weitere Maßnahmen veranlassen wird.
Dekubitus-Diagnose
Wie kann ich einen Dekubitus erkennen und wer stellt die Diagnose Dekubitus?
Das einzig „Gute“ bei einem fortgeschrittenen Dekubitus ist, er ist meist spürbar und sichtbar. Dadurch führt die Diagnostik in einem fortgeschrittenen Dekubitus-Stadium meist auch zu einem schnellen Ergebnis.
Erste Anzeichen auf einen Dekubitus, wie anhaltende Schmerzen oder Hautrötungen an einer bestimmten Körperstelle, sollten Sie von einem Arzt abklären lassen. Geeignete Anlaufstellen bei Dekubitus-Verdacht sind Ihr Hausarzt oder ein Dermatologe (Hautarzt).
Zur Diagnostik eines Dekubitus gehören:(7)
- In einem Arztgespräch zur Krankengeschichte (Anamnese) werden verschiedene Faktoren erhoben, wie beispielsweise der allgemeine Gesundheitszustand, mögliche Grunderkrankungen, das individuelle Dekubitus-Risiko, der Ernährungszustand, Schmerzen oder eine mögliche Medikamenteneinnahme.
- Bei einer körperlichen Untersuchung werden unter anderem folgende Faktoren erfasst: der allgemeine Hautzustand oder Ort, Größe sowie Merkmale des möglichen Druckgeschwürs. Bei der körperlichen Untersuchung wird meist der ganze Körper beziehungsweise die bekannten gefährdeten Körperstellen für Dekubitus genauer betrachtet.
- Wird der Verdacht auf Dekubitus erhärtet, erfolgt eine genaue Einteilung in einen der vier Dekubitus-Kategorien.
- Ist der Dekubitus bereits fortgeschritten und eine Wunde mit eitrigen Ablagerungen ist sichtbar, kann zudem ein Abstrich genommen werden. Mit diesem können die Bakterien genauer untersucht werden, die zur Infektion geführt haben. Auch eine Blutabnahme kann hierbei in Frage kommen.
- Zudem geben Röntgenbilder bei einem weit fortgeschrittenen Druckgeschwür Klarheit darüber, ob der Dekubitus womöglich anliegende Knochen erreicht hat, beziehungsweise in diese bereits eingedrungen ist.
Dekubitus-Einteilung: Kategorien, Grade & Stadien
Bis 2014 wurde ein Dekubitus in vier unterschiedliche Grade oder Stadien eingeteilt, inzwischen wurden diese Bezeichnungen in der professionellen Pflege nach dem Expertenstandard des Deutschen Netzwerks für Qualitätsentwicklung in der Pflege (DNQP) durch vier Dekubitus-Kategorien abgelöst.(4)
Nichtsdestotrotz werden die Dekubitus-Grade im Volksmund noch sehr oft verwendet, weshalb auch pflege.de diese Bezeichnung in diesem Beitrag noch nutzt.
Nicht jeder Druckschaden wird einer Kategorie zugeordnet
Einige Druckschäden werden keiner Kategorie zugeordnet. Dies betrifft beispielsweise geschlossene verfärbte Blasen, die somit schon auf eine tieferliegende Schädigung hinweisen oder auf Beläge, die das Ausmaß der Wunde verdecken. Das internationale Klassifikationssystem für Dekubitus und die entsprechende Einteilung finden Sie in der Leitlinie „Prävention und Behandlung von Dekubitus“ (zuletzt aktualisiert in 2019) des European Pressure Ulcer Advisory Panel (EPUAP) und des amerikanischen National Pressure Ulcer Advisory Panel (NPUAP).

Dekubitus-Behandlung
Grundsätzlich sollte jeder Dekubitus behandelt werden. Die Therapie ist in den meisten Fällen komplex und gehört in die Hände von qualifizierten Fachkräften und Ärzten. Oft erstreckt sich die Behandlung von Dekubitus über einen längeren Zeitraum.
Welche Maßnahmen erforderlich sind, wird immer individuell entschieden. Wichtige Entscheidungskriterien sind unter anderem die Ursache, die jeweilige Dekubitus-Kategorie und die individuelle Situation des Patienten.
Druckentlastung und Druckverteilung bei Dekubitus
Die Grundlage jeder Dekubitus-Therapie ist eine sofortige Druckentlastung und -verteilung. Durch diese Druckentlastung kommt die Durchblutung wieder in Gang, beschädigte Zellen können sich regenerieren und auch die Versorgung des Gewebes stabilisiert sich.(7)
Einige wichtige Faktoren hierbei sind:
- Die Positionierung (abhängig von der betroffenen Körperstelle) des Betroffenen.
- Die Auswahl der passenden Lagerungs- beziehungsweise Positionierungshilfsmittel.
- Das individuelle Zeitintervall für die regelmäßigen Umpositionierung des Betroffenen.
- Die Förderung der Mobilität des Betroffenen durch sogenannte Mobilisation.
Infektionsschutz bei Dekubitus
In vielen Fällen geht ein Dekubitus mit einem geschwächten Immunsystem einher. Das Problem hierbei ist: Jede Wunde ist eine mögliche Eintrittspforte für verschiedene Erreger, die zu schweren Infektionskrankheiten führen können. Kommt es zu einer Infektion, kann sich der Allgemeinzustand vom Patienten erheblich verschlechtern und schlimmstenfalls lebensbedrohlich sein.
Je fortgeschrittener ein Dekubitus ist, desto höher ist auch das Infektionsrisiko an der betroffenen Stelle. Eiter in der offenen Wunde oder ein unangenehmer Geruch deuten auf eine Infektion hin.
Das A und O im Pflegealltag mit Dekubitus ist somit ein umfassender Infektionsschutz, den Sie konsequent beachten sollten.
Wundversorgung bei Dekubitus
Die Wundversorgung bei Dekubitus ist ein sehr komplexer Prozess, denn Dekubitalgeschwüre heilen nur sehr langsam und schwer.
Jede Wundversorgung bei einem Dekubitus besteht aus folgenden Schritten:
- Entfernung des abgestorbenen Gewebes (sogenanntes Débridement) sowie Reinigung der Wunde und deren Umgebung.
- Bekämpfung beziehungsweise Verhinderung von Infektionen der Wunde.
- Phasen- beziehungsweise stadiengerechte Wundversorgung mit individuell angepassten Verbandmitteln, die vor allem das feuchte Wundmilieu und damit die Heilung unterstützen.
Gegebenenfalls erfolgt ein plastisch-chirurgischer Eingriff, etwas mittels einer Hauttransplantation, wenn es sich um einen großflächigen Dekubitus handelt.
Feuchte Wundbehandlung mit speziellen Wundauflagen
Die Wundbehandlung bei einem Dekubitus sollte in einem möglichst feuchten Wundmilieu erfolgen. Hierfür eignen sich spezielle hydroaktive Wundauflagen, die zur sogenannten modernen Wundversorgung gehören. Die Auswahl einer geeigneten Wundauflage hängt von der jeweiligen Wundheilungsphase ab und gehört in jedem Fall in die Hände von Experten.
Schmerztherapie bei Dekubitus
Sie müssen immer davon ausgehen, dass ein Dekubitus sehr schmerzhaft sein kann. In manchen Fällen können Patienten diese Schmerzen aber nicht (mehr) äußern, zum Beispiel bei einer fortgeschrittenen Demenz. Umso wichtiger ist es, dass Sie sich über typische Merkmale von Schmerzsymptomen informieren. Dennoch sollten Sie darauf achten, dass zur Dekubitus-Behandlung auch ein Schmerzmanagement gehört.
Mit einem Medikamentenplan behalten Sie eine gute Übersicht über alle Medikamente. pflege.de stellt Ihnen hierfür eine kostenlose Vorlage bereit, die Sie gerne nutzen können.
Plastische Chirurgie bei Dekubitus
Nicht immer gelingt eine vollständige Abheilung des Dekubitus. Zudem ist die Behandlung meist mit Schmerzen verbunden, dauert lange und belastet den Betroffenen (und seine Angehörigen) sehr. In manchen – schweren – Fällen wird deshalb auf die plastische Chirurgie gesetzt, bei der ganze Hautteile transplantiert werden, um den Dekubitus wieder zu verschließen.
Sorgfältige Dokumentation
Jede Behandlung eines Dekubitus muss genauestens dokumentiert werden. Hierzu verfügen professionell Pflegende über standardisierte Handlungsleitlinien, mit denen sie den Fortschritt der Therapie beurteilen und nachweisen können. Das beginnt bei der Dokumentation der Wunde und endet, im besten Fall, bei der erfolgreichen Heilung.
Dekubitus heilen: Drei Wundheilungsphasen
Der Heilungsverlauf eines Druckgeschwürs hängt mit unterschiedlichen Faktoren zusammen. Ein entscheidender Faktor ist das Stadium des Dekubitus.
Dekubitus im frühen Stadium kann mithilfe von gezielter Druckentlastung und Druckverteilung bereits gut behandelt werden. Besteht bereits eine offene Wunde, kann der Heilungsweg deutlich länger ausfallen und bis zu Monaten andauern.
Die Wundheilung eines Druckgeschwürs teilt sich in drei grundlegende Phasen:(8)
Maßnahmen bei Dekubitus: 10 Tipps zur Pflegeplanung
Soll der Dekubitus heilen, so müssen nicht nur Ärzte, Pflegefachpersonal und Wundexperten zusammenarbeiten. Auch Sie als pflegender Angehöriger spielen eine wichtige Rolle. Sie können sich nicht nur aktiv an der Heilung beteiligen, sondern gleichermaßen etwas für die Dekubitus-Vorbeugung tun.
pflege.de gibt Ihnen nachfolgend zehn Tipps für die Planung der Dekubitus-Pflege.
- Beginnen Sie frühzeitig, die Pflege zu organisieren.
Zum Beispiel, indem Sie bei der zuständigen Pflegekasse einen Pflegegrad beantragen oder aber einen Antrag auf Höherstufung stellen. Mit einem anerkannten Pflegegrad stehen dem pflegebedürftigen Versicherten verschiedene Unterstützungsleistungen zu. - Sammeln Sie sich Wissen über die Krankheit und Pflege an.
Zum Beispiel in speziellen Pflegekursen für pflegende Angehörige. - Passen Sie bei Bedarf den Wohnraum pflegegerecht an.
Zum Beispiel durch einen barrierefreien Badumbau oder ein Treppenliftsystem. - Sorgen Sie für schnelle Hilfe im Notfall vor.
Zum Beispiel mit einem Hausnotrufsystem. - Beantragen Sie Hilfsmittel, die den Pflegealltag bei Dekubitus erleichtern.
Zum Beispiel Umsetz- und Hebehilfen oder spezielle Antidekubitusmatratzen. - Schützen Sie sich und den Dekubitus-Patienten vor Infektionen.
Zum Beispiel mit sogenannten Pflegehilfsmitteln zum Verbrauch wie Händedesinfektion, Handschuhe oder Schutzschürzen. - Stellen Sie sicher, dass der Dekubitus-Patient regelmäßig mobilisiert wird.
Zum Beispiel mithilfe spezieller Positionierungstechniken oder Maßnahmen der aktivierenden Pflege. - Achten Sie auf die richtige Körperpflege bei Dekubitus.
Zum Beispiel sollten Sie keine alkalischen Seifen benutzen und tägliche Ganzkörperwäschen, wenn möglich, vermeiden. Gerade die Haut im Alter kann sehr empfindlich sein und bedarf ohnehin einer besonderen Pflege. - Achten Sie auf eine ausgewogene Ernährung bei Dekubitus.
Zum Beispiel können Sie im Falle einer Mangelernährung beziehungsweise bei Untergewicht, das Lieblingsessen mit zusätzlichen Kalorien und Nährstoffen anreichern. - Verschaffen Sie sich einen Überblick über einzunehmende Medikamente.
Zum Beispiel mithilfe eines Medikamentenplans.
Bei all Ihren Handlungen im Pflegealltag sollten Sie sich zuletzt jedoch immer wieder vor Augen führen: Hinter der pflegebedürftigen Person steckt immer noch derselbe Mensch.
Lesen Sie daher auch zwischen den Zeilen und reagieren Sie entsprechend, wenn Sie das Gefühl haben, dass sich Ihr pflegebedürftiger Angehöriger nicht wohlfühlt oder Schmerzen hat. Seien Sie besonders achtsam, wenn sich der Betroffene selbst dazu nicht mehr äußern kann, zum Beispiel in Folge einer fortgeschrittenen Demenz oder einer anderen Erkrankung.
Dekubitus-Hilfsmittel
Manchmal reicht es schon aus, die Bettdecke zu falten und einige Kissen als Unterstützung zu nutzen, damit eine Positionierung schonend und schmerzarm erfolgen kann. Doch natürlich gibt es auch eine ganze Reihe von Hilfsmitteln, die durch die Krankenkasse (SGB V) oder Pflegekasse (SGB XI) gefördert oder geliehen werden können. Allerdings muss zum Beispiel für ein (Sitz-)Kissen oder eine spezielle Pflegematratze auch eine entsprechende Verordnung (Rezept) vom Arzt vorliegen.
Erfahrene Pflegefachkräfte haben bei Hilfsmitteln ein klares Motto: Weniger ist mehr. Schließlich braucht jedes Hilfsmittel ausreichend Platz im Bett. Kommen beim Betroffenen noch Drainagen, Verbände, Schienen oder Prothesen zum Einsatz, wird der Platz im Pflege- oder Krankenbett schnell knapp.
Jedes Dekubitus-Hilfsmittel hat vor allem einen Zweck: Es soll den Druck vom Körper oder einer bestimmten Körperstelle nehmen oder woanders hin verteilen.
Dekubitus Matratze / Antidekubitusmatratze
Eine Antidekubitusmatratze soll verhindern, dass zu viel Gewicht auf einer zu eng umgrenzten Körperstelle zu liegen kommt. Das gelingt auf zwei Arten:
- Der Druck wird auf eine größere Auflagefläche verteilt (Weichlagerungssysteme).
- Der Druck wird immer nur kurze Zeit auf eine bestimmte Stelle ausgeübt (Wechseldrucksysteme).
Mit einem Rezept vom Arzt erhalten Versicherte eine solche Matratze bei der Kranken- oder Pflegekasse. Sie sollten jedoch vorher genau klären, welche spezielle Matratze oder welches spezielle Matratzensystem für Ihren persönlichen Bedarf in Frage kommt. Wichtig ist, dass eine Antidekubitusmatratze sehr schnell zum Einsatz kommt, wenn ein Dekubitus diagnostiziert wurde.
Dekubitus Kissen / Antidekubituskissen
Nicht jeder, der einen Dekubitus hat, lag vorher dauerhaft im Bett. Häufig verbringen beispielsweise pflegebedürftige Menschen viel Zeit in ihrem Lieblingssessel oder auf der Couch. Dann ist der Druck zumeist viel höher und die Gefahr groß, dass ein Dekubitus entsteht, vor allem am Gesäß. Ein Antidekubitus-Sitzkissen kann hier prophylaktisch eingesetzt werden.
Auch für Menschen im Rollstuhl gibt es spezielle Sitzkissen, die den Druck auf Gesäß und Oberschenkel vermindern.
Ungeeignete Kissen / Polster-Maßnahmen bei Dekubitus
Nicht mehr zum Einsatz kommen bei Dekubitus:
- Felle sowie Fersen- oder Ellenbogenschoner aus Fell
- Wasserkissen
- Watteverbände
- (Gummi-)Ringe oder Lochkissen
Hilfsmittel individuell auf die Person anpassen
Alle Hilfsmittel müssen zum Betroffenen passen. Nicht jeder profitiert zum Beispiel von einer Wechseldruckmatratze. Durch den sogenannten Seegang-Effekt, den dieses System erzeugt, spürt der Liegende nicht mehr, wo sein Körper anfängt und wo er aufhört. Das kann zum Beispiel Menschen mit Demenz oder Wahrnehmungsstörungen sehr stark irritieren oder verängstigen.

Dekubitusprophylaxe: Antidekubitus-Maßnahmen
Zu einer Dekubitusprophylaxe gehören fünf wesentliche Faktoren:
- Kenntnis und Vermeidung der Risikofaktoren
- Tägliche Beobachtung der Haut
- Druckentlastende Positionierung
- Regelmäßige Mobilisation
- Individuell abgestimmte Hautpflege
Häufig gestellte Fragen
Was ist Dekubitus?
Bei einem Dekubitus handelt es sich um eine Druckstelle, die durch langanhaltenden Druck auf das Hautgewebe entsteht. Bleibt sie unbehandelt, kann aus ihr eine offene Wunde werden. Besonders anfällig sind Körperstellen, an denen Knochenvorsprünge dicht unter der Haut liegen, die weder durch Fett noch durch Muskeln geschützt werden.
Wie lautet der Fachbegriff für Wundliegen?
Der Fachbegriff für Wundliegen ist Dekubitalulcus, kurz Dekubitus.
Was ist ein Druckgeschwür?
Bei einem Druckgeschwür (auch Wundliegegeschwür) ist die Haut an einer Körperstelle beschädigt. Die Medizin bezeichnet dies als Dekubitus.
Womit wird ein Dekubitus häufig verwechselt?
In der professionellen Pflege gelingt es nicht immer einen Dekubitus eindeutig zu erkennen. Häufig wird ein Dekubitus mit der sogenannten Inkontinenz Assoziierten Dermatitis (kurz: IAD) verwechselt. In beiden Fällen sind Hautveränderungen sichtbar. Auffällige Hautveränderungen oder anhaltende Schmerzen an einer bestimmten Körperstelle sollten Sie daher immer (möglichst frühzeitig) ärztlich abklären lassen.
Wie entsteht ein Dekubitus?
Ein Dekubitus entsteht, wenn die Druckbelastung auf eine bestimmte Körperstelle zu hoch ist, beziehungsweise das darunter liegende Gewebe dem Druck nicht mehr standhalten kann. Die Ursache liegt immer in einer verminderten Durchblutung. Drei Faktoren spielen hierbei eine Rolle: Erstens: Druck (Auflagedruck) und Scherkräfte. Zweitens: Dauer (Druckverweildauer) und Intensität. Drittens: Disposition (Risikofaktoren).
Wo kann ein Dekubitus entstehen?
Beim permanenten Liegen oder Sitzen sind einige Körperstellen für ein Wundliegen besonders gefährdet. Typisch gefährdete Körperstellen für einen Dekubitus sind: Ohren, Hinterkopf, Schultergelenk und Schulterblatt, Wirbelsäule, Ellenbogen, Beckenkamm, Sitzbein, Kniegelenk, Fersen und Fußknöchel.
Was sind Prädilektionsstellen?
Sogenannte Prädilektionsstellen bezeichnen Körperteile, an denen ein bestimmtes Krankheitsbild bevorzugt auftritt (Prädilektion bedeutet Vorliebe). Häufigste Prädilektionsstellen für einen Dekubitus sind das Sitzbein beziehungsweise das Gesäß und die Fersen.
Welche Hautschichten sind bei einem Dekubitus nacheinander betroffen?
Ein unbehandelter Dekubitus kann tief ins Gewebe vordringen. Dabei durchläuft er zunächst verschiedene Hautschichten: (1) Epidermis (Oberhaut), (2) Dermis (Lederhaut), (3) Subcutis (Unterhaut). Ein fortgeschrittener Dekubitus kann durch Sehnen und Muskeln bis in die Knochen eindringen.
Wer ist Dekubitus-gefährdet?
Grundsätzlich besteht ein Dekubitusrisiko bei Menschen, die die meiste Zeit ihres Tages liegen oder sitzen. Zu den besonders gefährdeten Patienten gehören daher vor allem Säuglinge und Kinder sowie erwachsene Menschen, die im Rollstuhl sitzen und/oder bewegungseingeschränkt bis bettlägerig sind. Aber auch Menschen, die stark übergewichtig oder stark untergewichtig sind, haben ein höheres Dekubitus-Risiko.
Zu welchem Arzt bei einem Dekubitus?
Erste ärztliche Anlaufstelle bei Verdacht auf einen Dekubitus ist Ihr Hausarzt oder ein Dermatologe (Hautarzt).
Wie wird ein Dekubitus behandelt?
Grundlage jeder Dekubitus-Behandlung ist die sofortige Druckentlastung und -verteilung. Dafür kommen verschiedene Maßnahmen zum Einsatz. Wichtig ist vor allem eine druckentlastende und regelmäßige Positionierung mit geeigneten Hilfsmitteln und Techniken. Darüber hinaus sollten individuelle Risikofaktoren möglichst beseitigt werden, die Mobilität gefördert werden und relevante Erkrankungen behandelt werden. Ein fortgeschrittener Dekubitus erfordert zudem eine professionelle Wundversorgung, im Zweifelsfall auch chirurgische Eingriffe.